- HOME
- 医学界新聞プラス
- 医学界新聞プラス記事一覧
- 2024年
- 医学界新聞プラス [第1回]BQ11 要介護高齢者の栄養障害(低栄養・過栄養)の危険因子は何か?
医学界新聞プラス
[第1回]BQ11 要介護高齢者の栄養障害(低栄養・過栄養)の危険因子は何か?
『生活期におけるリハビリテーション・栄養・口腔管理の協働に関するケアガイドライン』より
「生活期におけるリハビリテーション・栄養・口腔管理の協働に関するケアガイドラインおよびマニュアルの整備に資する研究」班 厚生労働科学研究費補助金(長寿科学政策研究事業)
2024.07.26
生活期におけるリハビリテーション・栄養・口腔管理の協働に関するケアガイドライン
要介護高齢者の日常生活活動および栄養状態,摂食嚥下や口腔内の問題は相互に関連・影響するため単独介入ではなく,多職種による一体的な複合的介入こそ最も効果があると考えられてきました。一方でその効果を検証した研究は少なく,ガイドラインも存在しませんでした。そうした状況の中,このたび刊行された『生活期におけるリハビリテーション・栄養・口腔管理の協働に関するケアガイドライン』は,リハビリテーション・栄養・口腔管理の一体的取り組みのための国内外初のガイドラインです。
「医学界新聞プラス」では,本書の中からBQとCQを一つずつピックアップして紹介します。
ステートメント
●要介護高齢者の低栄養の危険因子には,ADL低下,移動能力低下,認知症および認知機能低下,うつなどの精神疾患,感覚機能低下,消化機能低下,低体重,口腔問題,摂食嚥下障害,ポリファーマシー(多剤併用・不適切処方),身体活動/運動頻度の減少,慢性疾患,急性疾患などによる入院,などが挙げられる。
●在宅における要介護高齢者の低栄養の危険因子には,上記に加え,外出頻度/社会参加の減少,独居,低収入,低学歴,大都市居住,などが挙げられる。
●介護施設入居の要介護高齢者における低栄養の危険因子には,上記に加え,自室での食事,介護施設の少ないスタッフ数,褥瘡,体重測定なし/乏しい測定頻度,ミールラウンドなし,入所前のサービス提供者からの栄養情報提供なし,などが挙げられる。
解説
要介護高齢者における低栄養や過栄養などの栄養障害の危険因子を把握することは,予防と治療の両面から重要である。低栄養は,免疫力の低下,感染症のリスク増加,筋力の低下,骨量の減少など,さまざまな健康問題につながるだけでなく,高齢者の転倒,入院,死亡のリスクも高める。過栄養,つまり肥満も,心血管疾患,糖尿病,がんなど,さまざまな慢性疾患の原因となる。したがって,要介護高齢者の栄養障害(低栄養,過栄養)の危険因子を把握することは,要介護高齢者の栄養状態を正確に評価し,適切な栄養サポートおよび介護計画を開発し,健康リスクの管理と予防,および生活の質(quality of life;QOL)を維持・向上させる可能性がある。
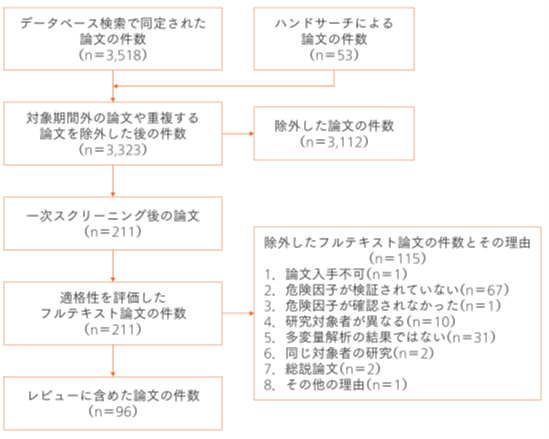
これらの状況を踏まえ,本解説文を作成した。系統的レビューの結果,3,571報の論文が検索された。重複などを除外した3,323報のうち一次スクリーニングにより3,112報,二次スクリーニングにより115報が除外され,最終的に96報が解説文作成のための質的統合に採択された(図1)。採択論文の研究デザインはすべて観察研究であった。研究対象者は,在宅高齢者21報,介護施設入所高齢者67報,在宅+入所高齢者8報であった。栄養障害としてすべて低栄養を対象としており,過栄養(肥満)を対象とした研究はなかった。低栄養の評価には,Mini Nutritional Assessment(MNA®),Mini Nutritional Assessment-Short Form(MNA®-SF),body mass index(BMI)/体重減少,Subjective Global Assessment(SGA),などが多く採用されていた。
オランダにおいて,300人の介護を要する在宅高齢者を対象にした研究では,92人(31.7%)が低栄養,24人(8%)が低栄養リスク,とそれぞれ診断され,低栄養および低栄養リスクの危険因子として,外出しない(オッズ比=5.39),消化吸収能の低下(同2.88),喫煙(同2.56),間食しない(同2.61),ADL低下(同1.21),身体活動低下(同2.01),がん(同2.84)が同定された1)。本邦において,居宅介護支援事業所の居宅サービス利用者1,142人を対象とした研究では,低栄養を16.7%,低栄養リスク55.4%にそれぞれ認め,低栄養および低栄養リスクの危険因子として,日常生活活動(activities of daily living;ADL)(同0.98),過去3か月以内の入院歴(同3.95),摂食・嚥下障害(同2.05),認知機能低下(同1.56),が同定された2)。本邦において,1,098人のナーシングホーム入居高齢者を対象とした研究では,235人(21.4%)が低栄養と判定され,低栄養の危険因子として,老年症候群(視覚障害,聴覚障害,転倒,排尿障害,認知障害,移動能力低下,嚥下障害,食欲低下)の数の増加が同定された3)。
その他の研究で,在宅高齢者の低栄養の危険因子として同定されたものには,独身/独居,外出頻度の減少,介護施設入所,社会的交流の減少,運動習慣の減少,身体活動の低下,うつや精神的ストレス,急性疾患,入院,複数の慢性疾患,消化吸収能低下,自歯の減少,口腔機能低下,ポリファーマシー,大都市居住,低収入,などが含まれた4-10)。介護施設入所高齢者のその他の低栄養の危険因子として同定されたものには,入所時の低体重,寝室での食事(食堂と比較して),介護施設の少ないスタッフ数,褥瘡,低学歴,定期的な体重測定なし/頻度が乏しい,ミールラウンドなし,入所前のサービス提供者からの栄養情報提供なし,などが含まれた11-20)。
以上より,要介護高齢者の低栄養には多彩な危険因子が存在することが判明した。要介護高齢者における低栄養や過栄養などの栄養障害の危険因子を把握することは,予防と治療の両面から重要である。今回実施した系統的レビューでは過栄養(肥満)の危険因子を同定した研究はなかったが,過栄養(肥満)も要介護高齢者におけるさまざまな健康問題やQOLの低下をきたす可能性があるため,今後の研究の実施が求められる。
キーワード
Residential Facilities,Nursing Homes,Group Home,Long-term Care,Housing for the Elderly,Homes for the Aged,Older Adults,Malnutrition,Nutrition Disorder,Weight Loss,Undernutrition,Overnutrition,Obesity,Risk Factors,Epidemiologic Studies
用語解説
・ポリファーマシー(多剤併用・不適切処方)
BQ 10の用語解説を参照(→『生活期におけるリハビリテーション・栄養・口腔管理の協働に関するケアガイドライン』114頁)
文献
1) Van Der Pols-Vijlbrief R, Wijnhoven HAH, Molenaar H, Visser M. Factors associated with(risk of)undernutrition in community-dwelling older adults receiving home care: A cross-sectional study in the Netherlands. Public Health Nutr. 2016 Aug; 19(12): 2278-2289. doi: 10.1017/S1368980016000288
2) 榎 裕美,杉山みち子,井澤幸子,廣瀬貴久,長谷川 潤,井口昭久,ほか.在宅療養要介護高齢者における栄養障害の要因分析the KANAGAWA-AICHI Disabled Elderly Cohort(KAIDEC)Studyより.日本老年医学会雑誌.2014 Nov; 51(6): 547-53. doi: 10.3143/geriatrics.51.547
3) Hirose T, Hasegawa J, Izawa S, Enoki H, Suzuki Y, Kuzuya M. Accumulation of geriatric conditions is associated with poor nutritional status in dependent older people living in the community and in nursing homes. Geriatr Gerontol Int. 2014 Jan; 14(1): 198-205. doi: 10.1111/ggi.12079
4) Meguro A, Ohara Y, Iwasaki M, Edahiro A, Shirobe M, Igarashi K, et al. Denture wearing is associated with nutritional status among older adults requiring long-term care: A cross-sectional study. J Dent Sci. 2022 Jan; 17(1): 500-6. doi: 10.1016/j.jds.2021.
07.022
5) Koo YX, Kang ML, Auyong A, Liau GZ, Hoe J, Long M, et al. Malnutrition in older adults on financial assistance in an urban Asian country: A mixed methods study. Public Health Nutr. 2014 Dec; 17(12): 2834-43. doi: 10.1017/S1368980013002413
6) Kikutani T, Yoshida M, Enoki H, Yamashita Y, Akifusa S, Shimazaki Y, et al. Relationship between nutrition status and dental occlusion in community-dwelling frail elderly people. Geriatr Gerontol Int. 2013 Jan; 13(1): 50-4. doi: 10.1111/j.1447-0594.
2012.00855.x
7) Visvanathan R, Macintosh C, Callary M, Penhall R, Horowitz M, Chapman I. The nutritional status of 250 older Australian recipients of domiciliary care services and its association with outcomes at 12 months. J Am Geriatr Soc. 2003 Jul; 51(7): 1007-11. doi: 10.1046/j.1365-2389.2003.51317.x
8) 高橋龍太郎.地域在住要介護高齢者の低栄養リスクに関連する要因について.日本老年医学会雑誌.2006 May; 43(3): 375-82. doi: 10.3143/geriatrics.43.375
9) Madeira T, Peixoto-Plácido C, Sousa-Santos N, Santos O, Costa J, Alarcáo V, et al. Association between living setting and malnutrition among older adults: The PEN-3S study. Nutrition. 2020 May; 73: 110660. doi: 10.1016/j.nut.2019.110660
10) Neziraj M, Hellman P, Kumlien C, Andersson M, Axelsson M. Prevalence of risk for pressure ulcers, malnutrition, poor oral health and falls-a register study among older persons receiving municipal health care in southern Sweden. BMC Geriatr. 2021 Apr; 21(1): 265. doi: 10.1186/s12877-021-02205-x
11) Bonaccorsi G, Collini F, Castagnoli M, Di Bari M, Cavallini MC, Zaffarana N, et al. A cross-sectional survey to investigate the quality of care in Tuscan(Italy)nursing homes: The structural, process and outcome indicators of nutritional care. BMC Health Serv Res. 2015 Jun; 15: 223. doi: 10.1186/s12913-015-0881-5
12) Huppertz VAL, van der Putten GJ, Halfens RJG, Schols JMGA, de Groot LCPGM. Association between Malnutrition and Oral Health in Dutch Nursing Home Residents: Results of the LPZ Study. J Am Med Dir Assoc. 2017 Nov; 18(11): 948-54. doi: 10.1016/j.jamda.2017.05.022
13) Challa S, Sharkey JR, Chen M, Phillips CD. Association of resident, facility, and geographic characteristics with chronic undernutrition in a nationally represented sample of older residents in U. S. nursing homes. J Nutr Health Aging. 2007 Mar-Apr; 11(2): 179-84.
14) Strathmann S, Lesser S, Bai-Habelski J, Overzier S, Paker-Eichelkraut HS, Stehle P, et al. Institutional factors associated with the nutritional status of residents from 10 German nursing homes(ErnSTES study). J Nutr Health Aging. 2013 Mar; 17(3): 271-6. doi: 10.1007/s12603-012-0410-8
15) Woo J, Chi I, Hui E, Chan F, Sham A. Low staffing level is associated with malnutrition in long-term residential care homes. Eur J Clin Nutr. 2005 Apr; 59(4): 474-9. doi: 10.1038/sj.ejcn.1602096
16) Everink IHJ, van Haastregt JCM, Manders M, de van der Schueren MAE, Schols JMGA. malnutrition prevalence rates among dutch nursing home residents: What has changed over one decade? A comparison of the years 2009, 2013 and 2018. J Nutr Health Aging. 2021; 25(8): 999-1005. doi: 10.1007/s12603-021-1668-5
17) Suma S, Furuta M, Takeuchi K, Tomioka M, Iwasa Y, Yamashita Y. Number of teeth, denture wearing and cognitive function in relation to nutritional status in residents of nursing homes. Gerodontology. 2022 Jun; 39(2): 197-203. doi: 10.1111/ger.12554
18) Papparotto C, Bidoli E, Palese A. Risk factors associated with malnutrition in older adults living in Italian nursing homes: A cross-sectional study. Res Gerontol Nurs. 2013 Jul; 6(3): 187-97. doi: 10.3928/19404921-20130528-01
19) Bourdel-Marchasson I, Rolland C, Jutand MA, Egea C, Baratchart B, Barberger-Gateau P. Undernutrition in geriatric institutions in South-West France: Policies and risk factors. Nutrition. 2009 Feb; 25(2): 155-64. doi: 10.1016/j.nut.2008.07.016
20) 長谷川未帆子.介護保険施設における栄養ケア・マネジメントのあり方と「低栄養リスク」「誤嚥性肺炎による入院」「経口維持の看取り」「在宅復帰」との関連:2019年度全国施設横断調査から.日本健康・栄養システム学会誌.2020; 20(2): 10-22. doi :10.57440/jncm.20.2_10
生活期におけるリハビリテーション・栄養・口腔管理の協働に関するケアガイドライン
リハビリテーション・栄養・口腔管理の一体的取り組みのための初のガイドライン!
<内容紹介>要介護高齢者の日常生活活動および栄養状態、摂食嚥下や口腔内の問題は、相互に関連・影響するもので、単独介入ではなく、多職種による一体的な複合的介入こそ最も効果があると考えられてきた。しかし、その効果を検証した研究は少なく、ガイドラインも無かった。自立支援・重度化防止に向け、CQ11問・BQ21問を含む、リハビリテーション・栄養・口腔管理の一体的取り組みのための国内外初のガイドライン、ここに堂々刊行!
目次はこちらから
生活期におけるリハビリテーション・栄養・口腔管理の協働に関するケア実践マニュアル
「ガイドラインをふまえて,現場で具体的にどう実践すればよいのか?」に応える1冊!
<内容紹介>『生活期におけるリハビリテーション・栄養・口腔管理の協働に関するケアガイドライン』が発行されました。その重要性は分かったものの、どのように取り組めばよいか──その疑問に本書は応えます。リハビリテーション、栄養、口腔機能のみならず、食べる機能、認知機能、メンタルヘルス、処方薬、社会面などの評価・ゴール設定・介入・モニタリングをわかりやすく解説。要介護高齢者のケースに応じた実施計画書の例も掲載。
目次はこちらから
いま話題の記事
-
サルコペニアの予防・早期介入をめざして
AWGS2025が示す新基準と現場での実践アプローチ寄稿 2026.03.10
-
対談・座談会 2026.03.10
-
医療者の質をいかに可視化するか
コンピテンシー基盤型教育の導入に向けて対談・座談会 2026.03.10
-
対談・座談会 2026.03.10
-
医学界新聞プラス
[第4回]喉の痛みに効く(感じがしやすい)! 桔梗湯を活用した簡単漢方うがい術
<<ジェネラリストBOOKS>>『診療ハック——知って得する臨床スキル 125』より連載 2025.04.24
最新の記事
-
対談・座談会 2026.03.10
-
医療者の質をいかに可視化するか
コンピテンシー基盤型教育の導入に向けて対談・座談会 2026.03.10
-
対談・座談会 2026.03.10
-
医療を楽しく知る・学ぶ社会をめざして
おもちゃAED「トイこころ」開発への思い
坂野 恭介氏に聞くインタビュー 2026.03.10
-
寄稿 2026.03.10
開く
医学書院IDの登録設定により、
更新通知をメールで受け取れます。


