周産期医療の崩壊を防ぐために(倉智博久)
インタビュー
2007.03.05
【Interview】
周産期医療の崩壊を防ぐために
倉智博久氏(山形大学教授・産婦人科学)
産婦人科は過酷な勤務状況に加え,医療事故に伴う高い訴訟リスクから次世代の担い手の数が減少している。そこに2006年,福島県立大野病院の産婦人科医が逮捕・起訴され医療界に大きな衝撃を与えた。そこで,周産期医療の現状と崩壊を防ぐために必要なことは何か,『臨床婦人科産科』誌3月号の特集「周産期医療の崩壊を防ごう」を企画編集した倉智博久氏に聞いた。
――周産期医療を取り巻く環境は大変厳しく,崩壊寸前との声が上がっています。崩壊を防ぐために取り組むべきこととは何でしょうか。
倉智 それは産婦人科医を増やすことに尽きると思います。ただ増やすためには2つの大きな課題があります。それは激務と訴訟リスクの高さです。周産期医療は時間を問わないため24時間体制を取らねばならず,その結果,当直も多く過酷な勤務となります。訴訟リスクについては,訴訟数は産婦人科が最多ではありません。しかし,医師1人あたりの訴訟数では最も多く,中でも周産期,産科関係が圧倒的です。背景には産科診療に対する皆さんの「母子ともに元気で退院するもの」というイメージがあると思います。
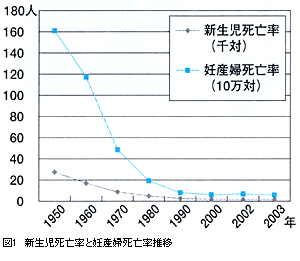 この「母子ともに元気で退院するもの」というイメージの背景には,われわれのきわめて大きな努力の積み重ねがあります。新生児死亡率は世界最低レベルで,妊産婦死亡率は多少改善の余地はあるものの,世界的に低いレベルを維持しています(図1)。そのことが皆さんの期待を高め,悪い結果が起きた時のギャップを非常に大きくしてしまったのかもしれません。
この「母子ともに元気で退院するもの」というイメージの背景には,われわれのきわめて大きな努力の積み重ねがあります。新生児死亡率は世界最低レベルで,妊産婦死亡率は多少改善の余地はあるものの,世界的に低いレベルを維持しています(図1)。そのことが皆さんの期待を高め,悪い結果が起きた時のギャップを非常に大きくしてしまったのかもしれません。
産婦人科医のバーンアウトを防ぐには集約化は必須条件
――激務の問題との関連で,リスク的にも産婦人科医の1人診療が難しくなりセンター化が始まっていますね。倉智 集約化を進めないとどうにもならない現状があるということを,まずご理解いただきたい。集約化を進め,周産期医療の体制を整えないと産婦人科医がバーンアウトして周産期医療から去ってしまう悪循環が続いてしまいます。産婦人科医が増えれば解決しますが,産婦人科医として独り立ちするには,5年,10年という時間が必要ですから,現状で取り得る対応策は集約化しかないと思います。
想像してみてください。1人で年間100の分娩をカバーしようとすると,月に8-9件と少なく感じられるでしょう。しかしお産はいつ始まるかわかりません。1人で365日対応するためには,心身ともに拘束されている状況に陥ってしまいますよね。
――家に帰ってもいつ呼び出しがあるかわからない状況だと心が休まらない。精神的にも疲労が蓄積しますね。
倉智 まさにそうです。家に帰ってお酒もおいそれと飲めません。うっかりお酒を飲んでいて呼び出されたら,「あの先生は,酒を飲んできた」と言われてしまう(笑)。町から離れられない,お酒も飲めないでは,息つくことさえできません。これは2人でもまだ厳しい。最低3人で年間400分娩が現状では望ましい姿だと思います。本来は年間1000単位の分娩数で集約化し,最低6-7人でローテーションを組むぐらいまでになるのが理想だと思います。つまり1人で100よりは2人で300のほうが楽ですし,3人で400ならもっと楽になります。そ...
この記事はログインすると全文を読むことができます。
医学書院IDをお持ちでない方は医学書院IDを取得(無料)ください。
いま話題の記事
-
医学界新聞プラス
[第4回]喉の痛みに効く(感じがしやすい)! 桔梗湯を活用した簡単漢方うがい術
<<ジェネラリストBOOKS>>『診療ハック——知って得する臨床スキル 125』より連載 2025.04.24
-
対談・座談会 2025.08.12
-
寄稿 2024.10.08
-
医学界新聞プラス
[第11回]外科の基本術式を押さえよう――鼠径ヘルニア手術編
外科研修のトリセツ連載 2025.04.07
-
対談・座談会 2025.12.09
最新の記事
-
波形から次の一手を導き出す
多職種をつなぐ共通言語としての心電図対談・座談会 2026.02.10
-
健康危機に対応できる保健人材養成
COVID-19と大規模災害の経験を教育にどう生かすか対談・座談会 2026.02.10
-
対談・座談会 2026.02.10
-
取材記事 2026.02.10
-
インタビュー 2026.02.10
開く
医学書院IDの登録設定により、
更新通知をメールで受け取れます。
