パーキンソン病診療ガイドライン2018
パーキンソン病を診るすべての医療者必携! 待望の改訂版、遂に完成!
もっと見る
治療に特化していた前版「パーキンソン病治療ガイドライン2011」から7年、名称を“診療”ガイドラインに変更した改訂版が、満を持して登場! 最新治療はもちろん、新たに国際的な診断基準や画像検査、病因なども網羅した。厳選したクリニカルクエスチョン(CQ)と50のQ&Aで、臨床の課題を徹底解説する。
| シリーズ | 日本神経学会監修ガイドラインシリーズ |
|---|---|
| 監修 | 日本神経学会 |
| 編集 | 「パーキンソン病診療ガイドライン」 作成委員会 |
| 発行 | 2018年05月判型:B5頁:308 |
| ISBN | 978-4-260-03596-5 |
| 定価 | 5,720円 (本体5,200円+税) |
更新情報
-
更新情報はありません。
お気に入り商品に追加すると、この商品の更新情報や関連情報などをマイページでお知らせいたします。
- 序文
- 目次
- 正誤表
序文
開く
神経疾患診療ガイドラインの発行にあたって/序
神経疾患診療ガイドラインの発行にあたって
日本神経学会では,2001年に当時の柳澤信夫理事長の提唱に基づき,理事会で主要な神経疾患について治療ガイドラインを作成することを決定し,2002年に「慢性頭痛」,「パーキンソン病」,「てんかん」,「筋萎縮性側索硬化症」,「痴呆性疾患」,「脳卒中」の6疾患についての「治療ガイドライン2002」を発行しました.
「治療ガイドライン2002」の発行から時間が経過し,新しい知見も著しく増加したため,2008年の理事会(葛原茂樹前代表理事)で改訂を行うことを決定し,「治療ガイドライン2010」では,「慢性頭痛」(2013年発行),「認知症」(2010年発行),「てんかん」(2010年発行),「多発性硬化症」(2010年発行),「パーキンソン病」(2011年発行),「脳卒中」(2009年発行)の6疾患の治療ガイドライン作成委員会,および「遺伝子診断」(2009年発行)のガイドライン作成委員会が発足しました.
「治療ガイドライン2010」の作成にあたっては,本学会としてすべての治療ガイドラインについて一貫性のある作成委員会構成を行いました.利益相反に関して,このガイドライン作成に携わる作成委員会委員は,「日本神経学会利益相反自己申告書」を代表理事に提出し,日本神経学会による「利益相反状態についての承認」を得ました.また,代表理事のもとに統括委員会を置き,その下に各治療ガイドライン作成委員会を設置しました.この改訂治療ガイドラインでは,パーキンソン病を除く全疾患について,他学会との合同委員会で作成されました.
2009年から2011年にかけて発行された治療ガイドラインは,代表的な神経疾患に関するものでした.しかしその他の神経疾患でも治療ガイドラインの必要性が高まり,2011年の理事会で新たに6神経疾患の診療ガイドライン(ギラン・バレー症候群・フィッシャー症候群,慢性炎症性脱髄性多発根ニューロパチー・多巣性運動ニューロパチー,筋萎縮性側索硬化症,細菌性髄膜炎,デュシェンヌ型筋ジストロフィー,重症筋無力症)を,診断・検査を含めた「診療ガイドライン」として作成することが決定されました.これらは2013~2014年に発行され,「ガイドライン2013」として広く活用されています.
今回のガイドライン改訂・作成は2013年の理事会で,「遺伝子診断」(2009年発行),「てんかん」(2010年発行),「認知症疾患」(2010年発行),「多発性硬化症」(2010年発行),「パーキンソン病」(2011年発行)の改訂,「単純ヘルペス脳炎」と「ジストニア」の作成,2014年の理事会で「脊髄小脳変性症・多系統萎縮症診療ガイドライン」の作成が承認されたのを受けたものです.
これらのガイドライン改訂は従来同様,根拠に基づく医療(evidence-based medicine:EBM)の考え方に従い,「Minds診療ガイドライン作成の手引き」2007年版,および2014年版が作成に利用できたものに関しては2014年版に準拠して作成されました(2014年版準拠は多発性硬化症・視神経脊髄炎,パーキンソン病,てんかんの診療ガイドラインなど).2014年版では患者やメディカルスタッフもクリニカルクエスチョン作成に参加するGRADEシステムの導入を推奨しており,GRADEシステムは新しいガイドラインの一部にも導入されています.
診療ガイドラインは,臨床医が適切かつ妥当な診療を行うための臨床的判断を支援する目的で,現時点の医学的知見に基づいて作成されたものです.個々の患者さんの診療はすべての臨床データをもとに,主治医によって個別の決定がなされるべきものであり,診療ガイドラインは医師の裁量を拘束するものではありません.診療ガイドラインはすべての患者に適応される性質のものではなく,患者さんの状態を正確に把握したうえで,それぞれの治療の現場で参考にされるために作成されたものです.
神経疾患の治療も日進月歩で発展しており,診療ガイドラインは今後も定期的な改訂が必要となります.新しい診療ガイドラインが,学会員の皆様の日常診療の一助になることを心から願いますとともに,次期改訂に向けて,診療ガイドラインをさらによいものにするためのご評価,ご意見をお待ちしております.
2017年5月
日本神経学会
前代表理事 水澤 英洋
代表理事 高橋 良輔
前ガイドライン統括委員長 祖父江 元
ガイドライン統括委員長 亀井 聡
序
はじめに
パーキンソン病は黒質のドパミン神経細胞が比較的選択的に障害されることで発症し,運動緩慢,振戦,筋強剛を中心とした運動症状が前景となる神経変性疾患である.また,黒質のドパミン神経細胞以外にも全身の自律神経,青斑核のノルアドレナリン神経細胞,縫線核のセロトニン神経細胞,マイネルト基底核のコリン作動性神経なども変性するため,運動症状のみならず,多彩な自律神経症状,うつ症状,睡眠障害に伴うさまざまな症状,認知症などの非運動症状も高頻度に合併する多系統変性疾患であり,かつ全身疾患である.
発症原因は不明であるが,遺伝因子ならびに環境因子の関与が重要であることが知られている.本邦での有病率は100~180人/10万人とされているが,加齢も発症に寄与しているため,超高齢社会に突入した本邦ではさらに患者数が増えることが予想される.そのため,神経内科医だけではなく,一般内科医,脳外科医,家庭医なども診断および治療など診療に携わる必要がある状況になっている.しかし,パーキンソン病の診断および治療は神経内科領域を専門にする医師であっても難しいことが多い.
現在,パーキンソン病の進行を抑制する神経保護治療はなく,対症療法が中心である.対症療法にはL-ドパ,ドパミンアゴニストを中心とする薬物療法,脳深部刺激療法を中心とする手術療法,カウンセリング,リハビリテーションなどの非薬物療法など多くの選択肢が存在するため,治療の選択肢は複雑化しており,しばしば複数の治療法を組み合わせることが不可欠になっている.
そこで,どのような治療を行うことが,患者のQOLや長期予後にとって最善であるのか,エビデンスに基づいた治療指針(ガイドライン)を提示する必要に迫られ,2002年に日本神経学会治療ガイドラインとして「パーキンソン病治療ガイドライン2002」(「パーキンソン病治療ガイドライン」作成小委員会,委員長:水野美邦.以下「治療ガイドライン2002」と表記)が作成された.そして,治療の進歩から2011年に改訂版として「パーキンソン病治療ガイドライン2011」(「パーキンソン病治療ガイドライン」作成委員会,委員長:高橋良輔.以下「治療ガイドライン2011」と表記)が発行された.ガイドラインの公開以降,本邦でのパーキンソン病診療に携わる神経内科医をはじめ幅広い領域の医師に広く活用され,標準的なパーキンソン病治療の普及に大きな役割を果たしてきたといえる.
今回のガイドラインは「治療ガイドライン2011」の改訂版として作成したが,治療のみならず,診断基準や病因,遺伝子,画像所見など幅広く解説しており,治療ガイドラインから診療ガイドラインへと名称を変更した.
改訂の背景とガイドラインの目的・対象
2011年以降,治療方針に関しては大きな変化はないものの,ドパミンアゴニスト徐放剤,貼付剤,アポモルヒネ皮下注射,イストラデフィリン,L-ドパ持続経腸療法などの新しい治療法を用いることができるようになった.また,パーキンソン病の病態メカニズムの解明や画像診断技術は大きく進歩した.1997年にα-シヌクレインが家族性パーキンソン病の原因遺伝子として同定され,以降現在まで20を超える遺伝子が同定され,危険遺伝子なども明らかになってきている.また,画像診断として123I-MIBG心筋シンチグラフィにより高い精度でレヴィ小体病を見出すことが可能になり,123I-FP-CIT-SPECTにより黒質線条体ドパミン神経細胞シナプス前終末の変性を可視化することでパーキンソニズムの鑑別が容易になり,診断プロセスにおいて重要な位置付けとなっている.それらを踏まえて,2015年には20年ぶりに新しい診断基準が,国際パーキンソン病・運動障害疾患学会International Parkinson and Movement Disorder Society(MDS)から報告された.また,同時にエビデンスは十分ではないが,前駆期パーキンソン病の基準も報告された.
さらに近年,診療ガイドライン作成方法が世界的に大きく進展しており,2014年にMedical Information Network Distribution Service(Minds)の「診療ガイドライン作成の手引き2014」が改訂された(以下,Minds 2014).従来は1つひとつの研究をエビデンスレベルと称して,単に研究デザインの区別をつけてまとめたものであったが,新しいガイドラインの作成方法は大きく異なり,エビデンス総体(研究論文を系統的な方法で収集し,採用されたエビデンス全体)の重要性が強調されている.また,臨床の課題についてPICO;患者(P;patients),介入(I;Intervention),比較(C;comparison),アウトカム(O;outcome)に基づき定式化したクリニカルクエスチョンclinical question(CQ)を作成する必要がある.神経変性疾患の場合,疾患頻度,臨床像や遺伝子・病理像の多様性,孤発性疾患の生前診断の難しさをはじめとする他領域の疾患との違いのため,エビデンス総体で評価することは時に困難であり,さらには臨床の課題の多くは介入の有無で比較することはできないため,すべてをPICOに基づき定式化したCQとして作成することは現時点では困難である.しかし,多くの研究の蓄積と近年の進歩により,この新しいガイドラインの作成方法に則って作成可能な重要臨床課題も出てきている.これらの背景より,このたびガイドライン改訂に至った.
本ガイドラインの対象患者は発症早期から進行期に至る様々な病期のパーキンソン病患者であり,遺伝子,環境因子,診断基準,画像診断,運動症状および非運動症状に対する薬物および非薬物療法に関して,全般的に網羅し,提示している.さらに,ガイドライン作成委員会のみならず,多職種で構成されたパネル会議を開催したことも特徴である.Minds 2014で推奨されているThe Grading of Recommendations Assessment, Development and Evaluation(GRADE)システムを用いたCQに関しては,「CQ 1:早期パーキンソン病の治療はどのように行うべきか」と「CQ 2:運動合併症に対する治療について」を設定した.この2つのCQについては,エビデンス総体の吟味ならびにPICOを用いることができると判断し,パーキンソン病診療で最も重要な臨床課題と決定のうえで作成し,推奨を決定した.また,現時点ではGRADEシステムを用いたCQを作成することが難しいと判断された臨床課題に関しては,「治療ガイドライン2011」の発刊以降登場した新薬や臨床的重要事項などを中心に改訂し,旧来の手法でエビデンスをまとめ,最新の内容へ更新した.
本ガイドラインには原則として本邦で使用されている薬剤を記載したが,重要な薬剤については一部,本邦未承認の薬剤(薬剤名は英字で記載)についても記載した.また,保険適用外の使用方法も記載されているが,保険診療での使用を正当化するものではないことを付記する.
利害関係者の参加
本ガイドライン改訂・作成は日本神経学会が中心となって行った.加えてパーキンソン病治療にかかわる様々な領域の専門家の意見が反映される必要があるため,日本神経治療学会,日本脳神経外科学会,日本定位・機能神経外科学会,日本リハビリテーション医学会に,協力学会として作成に参加していただいた.作成委員会委員,または評価・調整委員のいずれかもしくは両者に上記学会の会員が含まれている.パネル会議は,患者も含め多職種*に参加いただき行った.
本ガイドラインの利用者としては,神経内科専門医を中心に,一般内科医,脳外科医,家庭医といったパーキンソン病診療に携わる医師全般を主たる対象としつつ,さらに薬剤師,看護師,理学療法士,患者までを想定している.これによって,本邦のパーキンソン病診療の質の向上に貢献し,全国どの施設でも,高い水準の診療が受けられる状況,すなわち医療の標準化を推進することが本ガイドラインの目的である.
*参加者(パーキンソン病診療ガイドライン委員以外,敬称略):高本久,岡田芳子,平峯寿夫(一般社団法人全国パーキンソン病友の会),南郷栄秀(東京北医療センター呼吸器内科),梅村淳(順天堂大学大学院医学研究科脳神経外科講座),大城靖,中鏡暁子,中島萌里(順天堂大学医学部附属順天堂医院薬剤部),三部敬子,落合聖乃(順天堂大学医学部附属順天堂医院看護部)
患者団体の関係者の方々や関連する多職種からの参加を得る必要がある会議の性質,ならびに日程の調整の結果,参加者の所属はやむをえず特定の施設が多くなった.今回は初めての試みであったが,多職種会議当日は,非常に多くの意見が出され,真摯な検討が実現でき,今後も継続していく必要性が確認できた.次回のガイドラインでは,施設が偏ることのバイアスも減らし,より多様な意見を取り入れることができるよう,複数の所属施設から参加を募るパネル会議の開催が望ましいと提唱しておきたい.
構成および作成手順
今回のガイドラインは序章,第I編,第II編,第III編の4部構成とした.序章ではパーキンソン病の診断基準を中心に,症状や遺伝子,環境因子についてまとめた.第I編,第III編は前回の「治療ガイドライン2011」の第I編,第II編と同じ形式とした.
第I編は「抗パーキンソン病薬,外科手術,リハビリテーションの有効性と安全性」と題し,各薬剤,手術療法,リハビリテーションに関して概要を解説した.また,経済的な問題を考慮する必要があるため,新しく公的制度・費用対効果についても解説した.
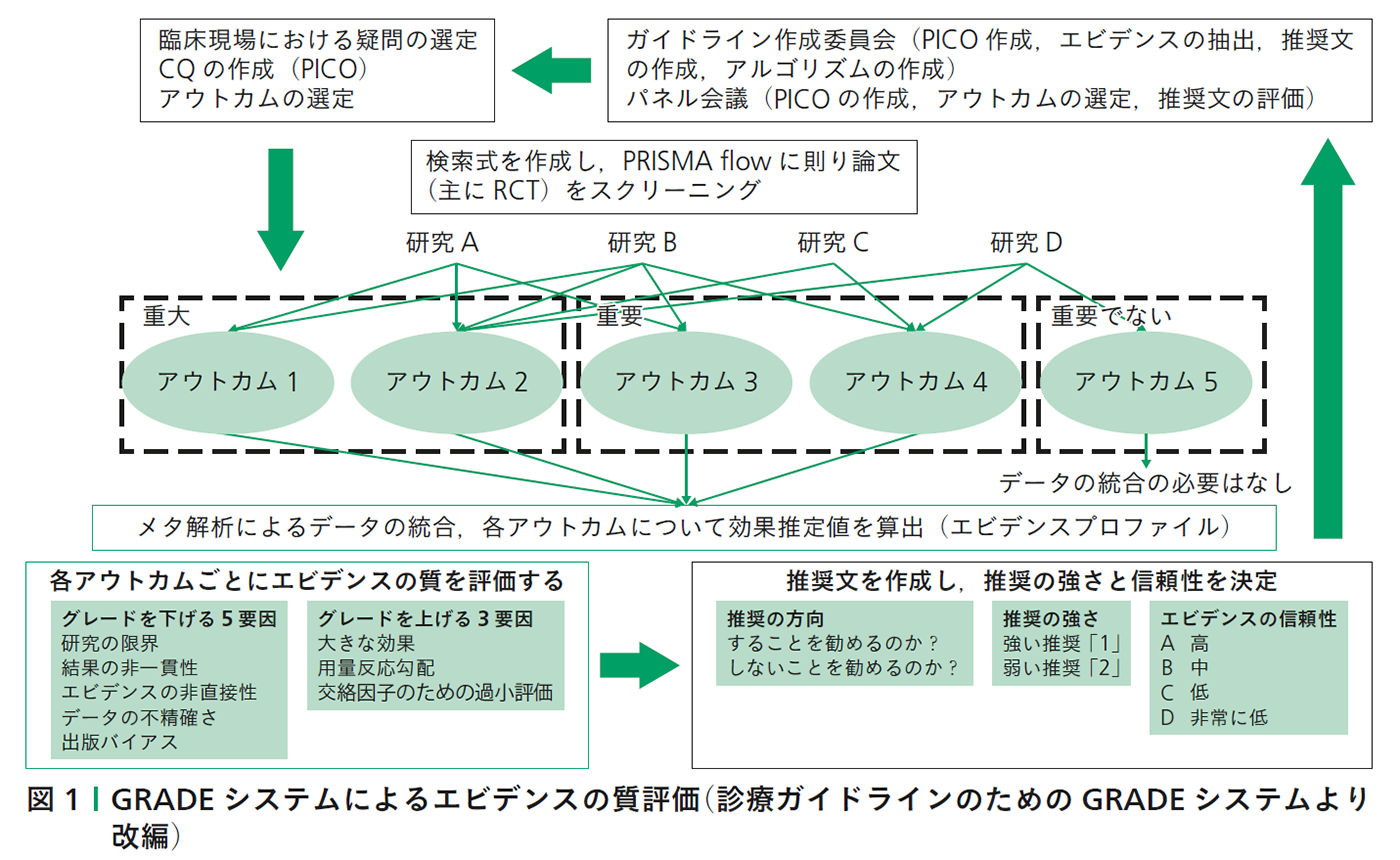
第II編は今回の改訂ガイドラインの大きな改訂部分となるものであり,Minds 2014で推奨されているGRADEシステムに準拠して作成された.これはガイドライン作成委員会およびパネル会議で,パーキンソン病診療において最も重要である臨床課題を「CQ 1:早期パーキンソン病の治療はどのように行うべきか」および「CQ 2:運動合併症に対する治療について」と選定し,PICOに基づきCQを定式化し,重大および重要なアウトカムを選定した.これらのアウトカムに関して,PRISMA flowに基づき研究を抽出し,比較できる研究デザインについてメタ解析を行った.各研究の質の評価(risk of bias)およびメタ解析の評価を行い,GRADEの質の判定基準に則って,推奨レベルを選定した(図1).GRADEでは推奨を「介入による望ましい効果が望まない効果を上回るか下回るかについて,どの程度確信できるかを示すもの」と定義している.望ましい効果とは,死亡率や罹患率の低下,QOLの改善,治療や費用に関する負担軽減が挙げられ,望ましくない効果とはその逆である.この推奨レベルは,1(強い推奨)もしくは2(弱い推奨)で表記している.さらに,この推奨レベルを決定する根拠(エビデンス)はどのぐらい信頼があるかを,メタ解析とそれに用いた各RCTの質を評価してエビデンスレベルの高いものからA,B,C,Dと表記している.つまり,エビデンスレベルの差は治療効果の優劣を示しているものではない.第II編は作成方法が他の編とは完全に異なるため,書籍の小口の部分を緑色に変えて区別した(第II編Evidence Based Medicineの手法を用いた推奨,第1章「GRADEシステムを用いたエビデンスの質と推奨」を参照のこと).
すべてにおいて,偏りのない方法で研究論文を検索するために,ガイドライン作成委員会が特定非営利活動法人日本医学図書館協会診療ガイドラインワーキンググループと共同で文献検索を担当した(診療ガイドラインワーキンググループ:河合富士美氏).この作業に対しては報酬が支払われた.検索式は「治療ガイドライン2011」を参考に,河合氏と共同して検索式を作成した.検索データベースはPubMedと医中誌WEBを用いて,原則として1983年1月1日以降2015年12月31日までを検索期間とした.委員はこの検索結果を原則として用いたが,新しく出版され,ガイドラインで述べるべき重要課題を取り扱ったエビデンスなど,必要な場合には追加検索を行い,エビデンス総体を作成するために参考となる文献を選択した.
編集の独立性
ガイドライン作成のための費用はすべて日本神経学会が負担した.このガイドラインは,日本神経学会の利益相反conflicts of interest(COI)運用規定に基づき,適切なCOIマネージメントのもとに作成された.このガイドライン作成に携わる委員長,副委員長,委員,研究協力者,および評価・調整委員は,日本神経学会ガイドライン統括委員会の承認を得ている.委員は会議参加のための交通費,宿泊費の支給は受けたが,文献入手にかかわる費用,原稿作成,会議参加に対しての報酬は受け取らなかった.また,すべての委員は当該疾患に関与する企業との間の経済的関係について,以下の基準で,過去1年間のCOIに関して自己申告書を提出し,COI審査委員会の審査を受け,その審査結果に従ってガイドラインの作成・改訂作業が行われた.
役員報酬など(100万円以上),株式など(100万円以上もしくは全株式の5%以上保有),特許権使用料(100万円以上),講演料など(50万円以上),原稿料など(50万円以上),研究費・助成金など(200万円以上),旅費・贈答品など(5万円以上),奨学(奨励)寄付金など(200万円以上),寄附講座への所属.
COIで申告された企業を以下に示す.
MiZ株式会社,旭化成メディカル株式会社,アステラス製薬株式会社,アッヴィ合同会社,株式会社アビスト,株式会社遺伝子治療研究所,エーザイ株式会社,エフピー株式会社,大塚製薬株式会社,小野薬品工業株式会社,キッセイ薬品工業株式会社,協和発酵キリン株式会社,グラクソ・スミスクライン株式会社,株式会社健康家族,株式会社財宝,水素健康医学ラボ株式会社,第一三共株式会社,大日本住友製薬株式会社,武田薬品工業株式会社,田辺三菱製薬株式会社,株式会社ツムラ,一般社団法人日本血液製剤機構,日本製薬株式会社,日本ベーリンガーインゲルハイム株式会社,日本メジフィジックス株式会社,日本メドトロニック株式会社,ノバルティスファーマ株式会社,バイエル薬品株式会社,バイオジェン・ジャパン株式会社,久光製薬株式会社,ファイザー株式会社,ボストン・サイエンティフィックジャパン株式会社,メロディアン株式会社,大和株式会社,サノフィ株式会社,塩野義製薬株式会社
本ガイドラインの活用法と今後の課題
診療ガイドラインは米国医学研究所Institute of Medicine(IOM)により「診療ガイドラインはエビデンスのシステマティックレビューと複数の治療選択肢の利益と害の評価に基づいて患者ケアを最適化するための推奨を含む文書である.」と定義されている.すなわち,ガイドラインは患者の治療方針において,最適な選択をする際に1つの手がかりとして用いるものであり,治療を強制するものではない.ガイドラインは,全国どの施設においても標準的な医療が受けられる体制,すなわち医療の標準化を推進する側面がある.本ガイドラインの推奨や回答は現在の標準的治療であるが,治療方針を決める際には,生活環境,経済的な側面,患者の希望などを考慮する必要がある.この点を理解したうえで,判断材料として,参考にしていただければ幸いである.
推奨文およびいくつかの回答文に,治療方針の概略を短時間で理解するための補助としてアルゴリズムを作成した.しかし,「治療ガイドライン2011」の序文にも指摘されているとおり,アルゴリズムが本文や脚注を無視して引用され,本来の意図とは異なった治療方針として受けとられる危険がある.前述したとおり,臨床現場で遭遇する治療判断は多くの考慮事項があるためアルゴリズムだけを頼りに決定するのは無理であり,誤った治療になる危険性もある.アルゴリズムを用いる際には,本文と脚注をよく読み理解したうえで利用していただきたい.
今後の課題として,より多くの臨床課題に関してPICOに基づいたCQを作成し,エビデンス総体を用いて評価すべきである.また,近年の治療に関する進歩は目覚ましく今後も多くのエビデンスが蓄積されることが予想されるため,5年後を目処にガイドラインを改訂する必要があると思われる.また,簡便に理解するためのコンパクト版を作成する予定である.
2018年4月
パーキンソン病診療ガイドライン作成委員会
委員長 服部信孝
神経疾患診療ガイドラインの発行にあたって
日本神経学会では,2001年に当時の柳澤信夫理事長の提唱に基づき,理事会で主要な神経疾患について治療ガイドラインを作成することを決定し,2002年に「慢性頭痛」,「パーキンソン病」,「てんかん」,「筋萎縮性側索硬化症」,「痴呆性疾患」,「脳卒中」の6疾患についての「治療ガイドライン2002」を発行しました.
「治療ガイドライン2002」の発行から時間が経過し,新しい知見も著しく増加したため,2008年の理事会(葛原茂樹前代表理事)で改訂を行うことを決定し,「治療ガイドライン2010」では,「慢性頭痛」(2013年発行),「認知症」(2010年発行),「てんかん」(2010年発行),「多発性硬化症」(2010年発行),「パーキンソン病」(2011年発行),「脳卒中」(2009年発行)の6疾患の治療ガイドライン作成委員会,および「遺伝子診断」(2009年発行)のガイドライン作成委員会が発足しました.
「治療ガイドライン2010」の作成にあたっては,本学会としてすべての治療ガイドラインについて一貫性のある作成委員会構成を行いました.利益相反に関して,このガイドライン作成に携わる作成委員会委員は,「日本神経学会利益相反自己申告書」を代表理事に提出し,日本神経学会による「利益相反状態についての承認」を得ました.また,代表理事のもとに統括委員会を置き,その下に各治療ガイドライン作成委員会を設置しました.この改訂治療ガイドラインでは,パーキンソン病を除く全疾患について,他学会との合同委員会で作成されました.
2009年から2011年にかけて発行された治療ガイドラインは,代表的な神経疾患に関するものでした.しかしその他の神経疾患でも治療ガイドラインの必要性が高まり,2011年の理事会で新たに6神経疾患の診療ガイドライン(ギラン・バレー症候群・フィッシャー症候群,慢性炎症性脱髄性多発根ニューロパチー・多巣性運動ニューロパチー,筋萎縮性側索硬化症,細菌性髄膜炎,デュシェンヌ型筋ジストロフィー,重症筋無力症)を,診断・検査を含めた「診療ガイドライン」として作成することが決定されました.これらは2013~2014年に発行され,「ガイドライン2013」として広く活用されています.
今回のガイドライン改訂・作成は2013年の理事会で,「遺伝子診断」(2009年発行),「てんかん」(2010年発行),「認知症疾患」(2010年発行),「多発性硬化症」(2010年発行),「パーキンソン病」(2011年発行)の改訂,「単純ヘルペス脳炎」と「ジストニア」の作成,2014年の理事会で「脊髄小脳変性症・多系統萎縮症診療ガイドライン」の作成が承認されたのを受けたものです.
これらのガイドライン改訂は従来同様,根拠に基づく医療(evidence-based medicine:EBM)の考え方に従い,「Minds診療ガイドライン作成の手引き」2007年版,および2014年版が作成に利用できたものに関しては2014年版に準拠して作成されました(2014年版準拠は多発性硬化症・視神経脊髄炎,パーキンソン病,てんかんの診療ガイドラインなど).2014年版では患者やメディカルスタッフもクリニカルクエスチョン作成に参加するGRADEシステムの導入を推奨しており,GRADEシステムは新しいガイドラインの一部にも導入されています.
診療ガイドラインは,臨床医が適切かつ妥当な診療を行うための臨床的判断を支援する目的で,現時点の医学的知見に基づいて作成されたものです.個々の患者さんの診療はすべての臨床データをもとに,主治医によって個別の決定がなされるべきものであり,診療ガイドラインは医師の裁量を拘束するものではありません.診療ガイドラインはすべての患者に適応される性質のものではなく,患者さんの状態を正確に把握したうえで,それぞれの治療の現場で参考にされるために作成されたものです.
神経疾患の治療も日進月歩で発展しており,診療ガイドラインは今後も定期的な改訂が必要となります.新しい診療ガイドラインが,学会員の皆様の日常診療の一助になることを心から願いますとともに,次期改訂に向けて,診療ガイドラインをさらによいものにするためのご評価,ご意見をお待ちしております.
2017年5月
日本神経学会
前代表理事 水澤 英洋
代表理事 高橋 良輔
前ガイドライン統括委員長 祖父江 元
ガイドライン統括委員長 亀井 聡
序
はじめに
パーキンソン病は黒質のドパミン神経細胞が比較的選択的に障害されることで発症し,運動緩慢,振戦,筋強剛を中心とした運動症状が前景となる神経変性疾患である.また,黒質のドパミン神経細胞以外にも全身の自律神経,青斑核のノルアドレナリン神経細胞,縫線核のセロトニン神経細胞,マイネルト基底核のコリン作動性神経なども変性するため,運動症状のみならず,多彩な自律神経症状,うつ症状,睡眠障害に伴うさまざまな症状,認知症などの非運動症状も高頻度に合併する多系統変性疾患であり,かつ全身疾患である.
発症原因は不明であるが,遺伝因子ならびに環境因子の関与が重要であることが知られている.本邦での有病率は100~180人/10万人とされているが,加齢も発症に寄与しているため,超高齢社会に突入した本邦ではさらに患者数が増えることが予想される.そのため,神経内科医だけではなく,一般内科医,脳外科医,家庭医なども診断および治療など診療に携わる必要がある状況になっている.しかし,パーキンソン病の診断および治療は神経内科領域を専門にする医師であっても難しいことが多い.
現在,パーキンソン病の進行を抑制する神経保護治療はなく,対症療法が中心である.対症療法にはL-ドパ,ドパミンアゴニストを中心とする薬物療法,脳深部刺激療法を中心とする手術療法,カウンセリング,リハビリテーションなどの非薬物療法など多くの選択肢が存在するため,治療の選択肢は複雑化しており,しばしば複数の治療法を組み合わせることが不可欠になっている.
そこで,どのような治療を行うことが,患者のQOLや長期予後にとって最善であるのか,エビデンスに基づいた治療指針(ガイドライン)を提示する必要に迫られ,2002年に日本神経学会治療ガイドラインとして「パーキンソン病治療ガイドライン2002」(「パーキンソン病治療ガイドライン」作成小委員会,委員長:水野美邦.以下「治療ガイドライン2002」と表記)が作成された.そして,治療の進歩から2011年に改訂版として「パーキンソン病治療ガイドライン2011」(「パーキンソン病治療ガイドライン」作成委員会,委員長:高橋良輔.以下「治療ガイドライン2011」と表記)が発行された.ガイドラインの公開以降,本邦でのパーキンソン病診療に携わる神経内科医をはじめ幅広い領域の医師に広く活用され,標準的なパーキンソン病治療の普及に大きな役割を果たしてきたといえる.
今回のガイドラインは「治療ガイドライン2011」の改訂版として作成したが,治療のみならず,診断基準や病因,遺伝子,画像所見など幅広く解説しており,治療ガイドラインから診療ガイドラインへと名称を変更した.
改訂の背景とガイドラインの目的・対象
2011年以降,治療方針に関しては大きな変化はないものの,ドパミンアゴニスト徐放剤,貼付剤,アポモルヒネ皮下注射,イストラデフィリン,L-ドパ持続経腸療法などの新しい治療法を用いることができるようになった.また,パーキンソン病の病態メカニズムの解明や画像診断技術は大きく進歩した.1997年にα-シヌクレインが家族性パーキンソン病の原因遺伝子として同定され,以降現在まで20を超える遺伝子が同定され,危険遺伝子なども明らかになってきている.また,画像診断として123I-MIBG心筋シンチグラフィにより高い精度でレヴィ小体病を見出すことが可能になり,123I-FP-CIT-SPECTにより黒質線条体ドパミン神経細胞シナプス前終末の変性を可視化することでパーキンソニズムの鑑別が容易になり,診断プロセスにおいて重要な位置付けとなっている.それらを踏まえて,2015年には20年ぶりに新しい診断基準が,国際パーキンソン病・運動障害疾患学会International Parkinson and Movement Disorder Society(MDS)から報告された.また,同時にエビデンスは十分ではないが,前駆期パーキンソン病の基準も報告された.
さらに近年,診療ガイドライン作成方法が世界的に大きく進展しており,2014年にMedical Information Network Distribution Service(Minds)の「診療ガイドライン作成の手引き2014」が改訂された(以下,Minds 2014).従来は1つひとつの研究をエビデンスレベルと称して,単に研究デザインの区別をつけてまとめたものであったが,新しいガイドラインの作成方法は大きく異なり,エビデンス総体(研究論文を系統的な方法で収集し,採用されたエビデンス全体)の重要性が強調されている.また,臨床の課題についてPICO;患者(P;patients),介入(I;Intervention),比較(C;comparison),アウトカム(O;outcome)に基づき定式化したクリニカルクエスチョンclinical question(CQ)を作成する必要がある.神経変性疾患の場合,疾患頻度,臨床像や遺伝子・病理像の多様性,孤発性疾患の生前診断の難しさをはじめとする他領域の疾患との違いのため,エビデンス総体で評価することは時に困難であり,さらには臨床の課題の多くは介入の有無で比較することはできないため,すべてをPICOに基づき定式化したCQとして作成することは現時点では困難である.しかし,多くの研究の蓄積と近年の進歩により,この新しいガイドラインの作成方法に則って作成可能な重要臨床課題も出てきている.これらの背景より,このたびガイドライン改訂に至った.
本ガイドラインの対象患者は発症早期から進行期に至る様々な病期のパーキンソン病患者であり,遺伝子,環境因子,診断基準,画像診断,運動症状および非運動症状に対する薬物および非薬物療法に関して,全般的に網羅し,提示している.さらに,ガイドライン作成委員会のみならず,多職種で構成されたパネル会議を開催したことも特徴である.Minds 2014で推奨されているThe Grading of Recommendations Assessment, Development and Evaluation(GRADE)システムを用いたCQに関しては,「CQ 1:早期パーキンソン病の治療はどのように行うべきか」と「CQ 2:運動合併症に対する治療について」を設定した.この2つのCQについては,エビデンス総体の吟味ならびにPICOを用いることができると判断し,パーキンソン病診療で最も重要な臨床課題と決定のうえで作成し,推奨を決定した.また,現時点ではGRADEシステムを用いたCQを作成することが難しいと判断された臨床課題に関しては,「治療ガイドライン2011」の発刊以降登場した新薬や臨床的重要事項などを中心に改訂し,旧来の手法でエビデンスをまとめ,最新の内容へ更新した.
本ガイドラインには原則として本邦で使用されている薬剤を記載したが,重要な薬剤については一部,本邦未承認の薬剤(薬剤名は英字で記載)についても記載した.また,保険適用外の使用方法も記載されているが,保険診療での使用を正当化するものではないことを付記する.
利害関係者の参加
本ガイドライン改訂・作成は日本神経学会が中心となって行った.加えてパーキンソン病治療にかかわる様々な領域の専門家の意見が反映される必要があるため,日本神経治療学会,日本脳神経外科学会,日本定位・機能神経外科学会,日本リハビリテーション医学会に,協力学会として作成に参加していただいた.作成委員会委員,または評価・調整委員のいずれかもしくは両者に上記学会の会員が含まれている.パネル会議は,患者も含め多職種*に参加いただき行った.
本ガイドラインの利用者としては,神経内科専門医を中心に,一般内科医,脳外科医,家庭医といったパーキンソン病診療に携わる医師全般を主たる対象としつつ,さらに薬剤師,看護師,理学療法士,患者までを想定している.これによって,本邦のパーキンソン病診療の質の向上に貢献し,全国どの施設でも,高い水準の診療が受けられる状況,すなわち医療の標準化を推進することが本ガイドラインの目的である.
*参加者(パーキンソン病診療ガイドライン委員以外,敬称略):高本久,岡田芳子,平峯寿夫(一般社団法人全国パーキンソン病友の会),南郷栄秀(東京北医療センター呼吸器内科),梅村淳(順天堂大学大学院医学研究科脳神経外科講座),大城靖,中鏡暁子,中島萌里(順天堂大学医学部附属順天堂医院薬剤部),三部敬子,落合聖乃(順天堂大学医学部附属順天堂医院看護部)
患者団体の関係者の方々や関連する多職種からの参加を得る必要がある会議の性質,ならびに日程の調整の結果,参加者の所属はやむをえず特定の施設が多くなった.今回は初めての試みであったが,多職種会議当日は,非常に多くの意見が出され,真摯な検討が実現でき,今後も継続していく必要性が確認できた.次回のガイドラインでは,施設が偏ることのバイアスも減らし,より多様な意見を取り入れることができるよう,複数の所属施設から参加を募るパネル会議の開催が望ましいと提唱しておきたい.
構成および作成手順
今回のガイドラインは序章,第I編,第II編,第III編の4部構成とした.序章ではパーキンソン病の診断基準を中心に,症状や遺伝子,環境因子についてまとめた.第I編,第III編は前回の「治療ガイドライン2011」の第I編,第II編と同じ形式とした.
第I編は「抗パーキンソン病薬,外科手術,リハビリテーションの有効性と安全性」と題し,各薬剤,手術療法,リハビリテーションに関して概要を解説した.また,経済的な問題を考慮する必要があるため,新しく公的制度・費用対効果についても解説した.
第II編は今回の改訂ガイドラインの大きな改訂部分となるものであり,Minds 2014で推奨されているGRADEシステムに準拠して作成された.これはガイドライン作成委員会およびパネル会議で,パーキンソン病診療において最も重要である臨床課題を「CQ 1:早期パーキンソン病の治療はどのように行うべきか」および「CQ 2:運動合併症に対する治療について」と選定し,PICOに基づきCQを定式化し,重大および重要なアウトカムを選定した.これらのアウトカムに関して,PRISMA flowに基づき研究を抽出し,比較できる研究デザインについてメタ解析を行った.各研究の質の評価(risk of bias)およびメタ解析の評価を行い,GRADEの質の判定基準に則って,推奨レベルを選定した(図1).GRADEでは推奨を「介入による望ましい効果が望まない効果を上回るか下回るかについて,どの程度確信できるかを示すもの」と定義している.望ましい効果とは,死亡率や罹患率の低下,QOLの改善,治療や費用に関する負担軽減が挙げられ,望ましくない効果とはその逆である.この推奨レベルは,1(強い推奨)もしくは2(弱い推奨)で表記している.さらに,この推奨レベルを決定する根拠(エビデンス)はどのぐらい信頼があるかを,メタ解析とそれに用いた各RCTの質を評価してエビデンスレベルの高いものからA,B,C,Dと表記している.つまり,エビデンスレベルの差は治療効果の優劣を示しているものではない.第II編は作成方法が他の編とは完全に異なるため,書籍の小口の部分を緑色に変えて区別した(第II編Evidence Based Medicineの手法を用いた推奨,第1章「GRADEシステムを用いたエビデンスの質と推奨」を参照のこと).

図1│GRADEシステムによるエビデンスの質評価
(診療ガイドラインのためのGRADEシステムより改編)(クリックで拡大)
前述したとおり,パーキンソン病をはじめとした神経変性疾患の診断や治療で生じる課題の多くは介入の有無による比較が難しいため,PICOに則って作成することが難しい.また,評価のシステムが確立していない,十分な観察期間が必要であるためRCTのみだけでは判断できない,多くの臨床課題に対して答えを出せるだけのエビデンスが揃っていないなど,エビデンス総体を構築することに多くの問題を抱えている.そのため第III編では第II編で選定されなかった重要課題,エビデンスが少ない臨床課題について,「治療ガイドライン2011」の第II編を継承して改訂した.従来型の推奨とGRADEを用いた推奨は本質的に異なっており,本ガイドライン第II編のCQとそれに対する推奨文とは異なった作成方法になっている.これらを区別するために臨床課題についてはQ and Aと表現し,その課題に対する答えは回答文として記載し,「治療ガイドライン2011」のようなグレードの表記はしていない.Q and Aについては「治療ガイドライン2011」と同様の基準で作成しているが,論文1つひとつにエビデンスレベルをつけることは単に研究デザインの区別(レベル)にしかすぎず,ガイドライン作成方法に誤解を招くため行われていない.(診療ガイドラインのためのGRADEシステムより改編)(クリックで拡大)
すべてにおいて,偏りのない方法で研究論文を検索するために,ガイドライン作成委員会が特定非営利活動法人日本医学図書館協会診療ガイドラインワーキンググループと共同で文献検索を担当した(診療ガイドラインワーキンググループ:河合富士美氏).この作業に対しては報酬が支払われた.検索式は「治療ガイドライン2011」を参考に,河合氏と共同して検索式を作成した.検索データベースはPubMedと医中誌WEBを用いて,原則として1983年1月1日以降2015年12月31日までを検索期間とした.委員はこの検索結果を原則として用いたが,新しく出版され,ガイドラインで述べるべき重要課題を取り扱ったエビデンスなど,必要な場合には追加検索を行い,エビデンス総体を作成するために参考となる文献を選択した.
編集の独立性
ガイドライン作成のための費用はすべて日本神経学会が負担した.このガイドラインは,日本神経学会の利益相反conflicts of interest(COI)運用規定に基づき,適切なCOIマネージメントのもとに作成された.このガイドライン作成に携わる委員長,副委員長,委員,研究協力者,および評価・調整委員は,日本神経学会ガイドライン統括委員会の承認を得ている.委員は会議参加のための交通費,宿泊費の支給は受けたが,文献入手にかかわる費用,原稿作成,会議参加に対しての報酬は受け取らなかった.また,すべての委員は当該疾患に関与する企業との間の経済的関係について,以下の基準で,過去1年間のCOIに関して自己申告書を提出し,COI審査委員会の審査を受け,その審査結果に従ってガイドラインの作成・改訂作業が行われた.
役員報酬など(100万円以上),株式など(100万円以上もしくは全株式の5%以上保有),特許権使用料(100万円以上),講演料など(50万円以上),原稿料など(50万円以上),研究費・助成金など(200万円以上),旅費・贈答品など(5万円以上),奨学(奨励)寄付金など(200万円以上),寄附講座への所属.
COIで申告された企業を以下に示す.
MiZ株式会社,旭化成メディカル株式会社,アステラス製薬株式会社,アッヴィ合同会社,株式会社アビスト,株式会社遺伝子治療研究所,エーザイ株式会社,エフピー株式会社,大塚製薬株式会社,小野薬品工業株式会社,キッセイ薬品工業株式会社,協和発酵キリン株式会社,グラクソ・スミスクライン株式会社,株式会社健康家族,株式会社財宝,水素健康医学ラボ株式会社,第一三共株式会社,大日本住友製薬株式会社,武田薬品工業株式会社,田辺三菱製薬株式会社,株式会社ツムラ,一般社団法人日本血液製剤機構,日本製薬株式会社,日本ベーリンガーインゲルハイム株式会社,日本メジフィジックス株式会社,日本メドトロニック株式会社,ノバルティスファーマ株式会社,バイエル薬品株式会社,バイオジェン・ジャパン株式会社,久光製薬株式会社,ファイザー株式会社,ボストン・サイエンティフィックジャパン株式会社,メロディアン株式会社,大和株式会社,サノフィ株式会社,塩野義製薬株式会社
本ガイドラインの活用法と今後の課題
診療ガイドラインは米国医学研究所Institute of Medicine(IOM)により「診療ガイドラインはエビデンスのシステマティックレビューと複数の治療選択肢の利益と害の評価に基づいて患者ケアを最適化するための推奨を含む文書である.」と定義されている.すなわち,ガイドラインは患者の治療方針において,最適な選択をする際に1つの手がかりとして用いるものであり,治療を強制するものではない.ガイドラインは,全国どの施設においても標準的な医療が受けられる体制,すなわち医療の標準化を推進する側面がある.本ガイドラインの推奨や回答は現在の標準的治療であるが,治療方針を決める際には,生活環境,経済的な側面,患者の希望などを考慮する必要がある.この点を理解したうえで,判断材料として,参考にしていただければ幸いである.
推奨文およびいくつかの回答文に,治療方針の概略を短時間で理解するための補助としてアルゴリズムを作成した.しかし,「治療ガイドライン2011」の序文にも指摘されているとおり,アルゴリズムが本文や脚注を無視して引用され,本来の意図とは異なった治療方針として受けとられる危険がある.前述したとおり,臨床現場で遭遇する治療判断は多くの考慮事項があるためアルゴリズムだけを頼りに決定するのは無理であり,誤った治療になる危険性もある.アルゴリズムを用いる際には,本文と脚注をよく読み理解したうえで利用していただきたい.
今後の課題として,より多くの臨床課題に関してPICOに基づいたCQを作成し,エビデンス総体を用いて評価すべきである.また,近年の治療に関する進歩は目覚ましく今後も多くのエビデンスが蓄積されることが予想されるため,5年後を目処にガイドラインを改訂する必要があると思われる.また,簡便に理解するためのコンパクト版を作成する予定である.
2018年4月
パーキンソン病診療ガイドライン作成委員会
委員長 服部信孝
目次
開く
神経疾患診療ガイドラインの発行にあたって
序
略語一覧
序章 パーキンソン病とは
1.パーキンソン病の診断
2.パーキンソン病の疫学
3.パーキンソン病と遺伝子
4.パーキンソン病と環境因子
5.パーキンソン病の運動症状と非運動症状
第I編 抗パーキンソン病薬,外科手術,リハビリテーションの有効性と安全性
資料1.各薬剤の特徴
資料2.L-ドパ換算用量
第1章 L-ドパ
1.L-ドパ単剤
2.L-ドパ / DCI配合剤
3.長時間作用型L-ドパ / DCI配合剤
4.L-ドパ / DCI / COMT阻害薬配合剤
5.空腸投与用L-ドパ / カルビドパ配合剤(L-ドパ持続経腸療法)
第2章 ドパミンアゴニスト
1.ブロモクリプチン
2.ペルゴリド
3.タリペキソール
4.カベルゴリン
5.プラミペキソール(速放剤,徐放剤)
6.ロピニロール(速放剤,徐放剤)
7.ロチゴチン
8.アポモルヒネ
第3章 モノアミン酸化酵素B(MAOB)阻害薬
1.セレギリン
2.ラサギリン
第4章 カテコール-O-メチル基転移酵素(COMT)阻害薬
第5章 アマンタジン
第6章 抗コリン薬
第7章 ドロキシドパ
1.すくみ足・無動に対する効果
2.起立性低血圧に対する効果
第8章 ゾニサミド
第9章 イストラデフィリン
第10章 手術療法
I.破壊術
1.視床腹中間核破壊術
2.淡蒼球内節破壊術
3.視床下核破壊術
II.脳深部刺激療法deep brain stimulation(DBS)
4.視床腹中間核刺激療法
5.淡蒼球内節刺激療法
6.視床下核刺激療法
第11章 パーキンソン病のリハビリテーション
第12章 公的制度・費用対効果
1.公的制度
2.費用対効果
第II編 Evidence Based Medicineの手法を用いた推奨
第1章 GRADEシステムを用いたエビデンスの質と推奨
第2章 CQ 1 早期パーキンソン病の治療はどのように行うべきか
[CQ 1-1]早期パーキンソン病は,診断後できるだけ早期に
薬物療法を開始すべきか
[CQ 1-2]早期パーキンソン病の治療はL-ドパとL-ドパ以外の
薬物療法(ドパミンアゴニストおよびMAOB阻害薬)の
どちらで開始すべきか
資料CQ 1.治療アルゴリズムとPRISMA flow
第3章 CQ 2 運動合併症に対する治療について
[CQ 2-1]ウェアリングオフを呈する進行期パーキンソン病患者において
L-ドパ製剤にドパミンアゴニストを加えるべきか
[CQ 2-2]ウェアリングオフを呈する進行期パーキンソン病患者において
ドパミン附随薬(COMT阻害薬,MAOB阻害薬群,
イストラデフィリン,ゾニサミド)を加えるべきか
[CQ 2-2-1]ウェアリングオフを呈する進行期パーキンソン病患者において
COMT阻害薬を加えるべきか
[CQ 2-2-2]ウェアリングオフを呈する進行期パーキンソン病患者において
MAOB阻害薬を加えるべきか
[CQ 2-2-3]ウェアリングオフを呈する進行期パーキンソン病患者において
イストラデフィリンを加えるべきか
[CQ 2-2-4]ウェアリングオフを呈する進行期パーキンソン病患者において
ゾニサミドを加えるべきか
[CQ 2-3]ウェアリングオフを呈する進行期パーキンソン病患者において
脳深部刺激療法を行うべきか
資料CQ 2.治療アルゴリズムとDATの特徴とPRISMA flow
第III編 パーキンソン病診療に関するQ&A
第1章 診断,予後
[Q and A 1-1]レム睡眠行動障害,嗅覚低下,便秘はパーキンソン病の
診断に有用か
[Q and A 1-2]画像検査はパーキンソン病の診断に有用か
[Q and A 1-2-1]MRIはパーキンソン病の診断に有用か
[Q and A 1-2-2]MIBG心筋シンチグラフィはパーキンソン病の診断に有用か
[Q and A 1-2-3]ドパミントランスポーター(DAT)シンチグラフィは
パーキンソン病の診断に有用か
[Q and A 1-2-4]脳血流シンチグラフィはパーキンソン病の診断に有用か
[Q and A 1-2-5]経頭蓋超音波検査はパーキンソン病の診断に有用か
第2章 治療総論
[Q and A 2-1]L-ドパはドパミン神経の変性を促進するか
[Q and A 2-2]運動合併症の発現に影響する因子は何か
[Q and A 2-3]パーキンソン病の予後に影響を与える因子は何か
[Q and A 2-4]パーキンソニズムを出現・悪化させる薬物は何か
[Q and A 2-5]悪性症候群の予防・治療はどうするか
[Q and A 2-6]外科手術や全身状態の悪化に伴い絶食しなくてはならない
ときにどう治療するか
[Q and A 2-7]妊娠した場合,抗パーキンソン病薬はどのように調整するか
[Q and A 2-8]終末期を踏まえた医療およびケアはどうあるべきか
第3章 運動症状の治療
[Q and A 3-1]振戦の治療はどうするか
[Q and A 3-2]peak-doseジスキネジアの治療はどうするか
[Q and A 3-3]オン / オフの治療はどうするか
[Q and A 3-4]no on, delayed onの治療はどうするか
[Q and A 3-5]off period ジストニアの治療はどうするか
[Q and A 3-6]すくみ足の治療はどうするか
[Q and A 3-7]diphasic ジスキネジアの治療はどうするか
[Q and A 3-8]姿勢異常の治療はどうするか
[Q and A 3-9]嚥下障害の治療はどうするか
第4章 非薬物療法
[Q and A 4-1]手術療法の適応基準は何か
[Q and A 4-2]手術療法を考慮するタイミングはいつか
[Q and A 4-3]視床下核脳深部刺激療法(STN-DBS)と
淡蒼球内節脳深部刺激療法(GPi-DBS)の
使い分けはどうするか
[Q and A 4-4]運動療法は運動症状改善に有用か
[Q and A 4-5]教育,カウンセリング,食事,サプリメントなどの
非薬物療法は症状の進行予防や運動症状改善に有用か
第5章 非運動症状の治療
[Q and A 5-1]日中過眠の治療はどうするか
[Q and A 5-2]突発的睡眠の治療はどうするか
[Q and A 5-3]夜間不眠に対する治療はどうするか
[Q and A 5-4]レム睡眠行動障害の治療はどうするか
[Q and A 5-5]下肢静止不能症候群(むずむず脚症候群)の治療はどうするか
[Q and A 5-6]うつ症状の治療はどうするか
[Q and A 5-7]不安の治療はどうするか
[Q and A 5-8]アパシーの治療はどうするか
[Q and A 5-9]疲労の治療はどうするか
[Q and A 5-10]幻覚・妄想の治療はどうするか
[Q and A 5-11]衝動制御障害,ドパミン調節障害の治療はどうするか
[Q and A 5-12]認知症が合併した場合の薬物療法はどうするか
[Q and A 5-13]抗コリン薬はパーキンソン病患者の認知機能を悪化させるか
[Q and A 5-14]起立性低血圧の治療はどうするか
[Q and A 5-15]排尿障害の治療はどうするか
[Q and A 5-16]便秘の治療はどうするか
[Q and A 5-17]性機能障害の治療はどうするか
[Q and A 5-18]発汗発作の治療はどうするか
[Q and A 5-19]痛みの治療はどうするか
第6章 将来の治療などの可能性
[Q and A 6-1]磁気刺激,修正型電気痙攣療法は症状改善に有効か
[Q and A 6-2]細胞移植は症状改善に有用か
[Q and A 6-3]遺伝子治療は症状改善に有用か
索引
序
略語一覧
序章 パーキンソン病とは
1.パーキンソン病の診断
2.パーキンソン病の疫学
3.パーキンソン病と遺伝子
4.パーキンソン病と環境因子
5.パーキンソン病の運動症状と非運動症状
第I編 抗パーキンソン病薬,外科手術,リハビリテーションの有効性と安全性
資料1.各薬剤の特徴
資料2.L-ドパ換算用量
第1章 L-ドパ
1.L-ドパ単剤
2.L-ドパ / DCI配合剤
3.長時間作用型L-ドパ / DCI配合剤
4.L-ドパ / DCI / COMT阻害薬配合剤
5.空腸投与用L-ドパ / カルビドパ配合剤(L-ドパ持続経腸療法)
第2章 ドパミンアゴニスト
1.ブロモクリプチン
2.ペルゴリド
3.タリペキソール
4.カベルゴリン
5.プラミペキソール(速放剤,徐放剤)
6.ロピニロール(速放剤,徐放剤)
7.ロチゴチン
8.アポモルヒネ
第3章 モノアミン酸化酵素B(MAOB)阻害薬
1.セレギリン
2.ラサギリン
第4章 カテコール-O-メチル基転移酵素(COMT)阻害薬
第5章 アマンタジン
第6章 抗コリン薬
第7章 ドロキシドパ
1.すくみ足・無動に対する効果
2.起立性低血圧に対する効果
第8章 ゾニサミド
第9章 イストラデフィリン
第10章 手術療法
I.破壊術
1.視床腹中間核破壊術
2.淡蒼球内節破壊術
3.視床下核破壊術
II.脳深部刺激療法deep brain stimulation(DBS)
4.視床腹中間核刺激療法
5.淡蒼球内節刺激療法
6.視床下核刺激療法
第11章 パーキンソン病のリハビリテーション
第12章 公的制度・費用対効果
1.公的制度
2.費用対効果
第II編 Evidence Based Medicineの手法を用いた推奨
第1章 GRADEシステムを用いたエビデンスの質と推奨
第2章 CQ 1 早期パーキンソン病の治療はどのように行うべきか
[CQ 1-1]早期パーキンソン病は,診断後できるだけ早期に
薬物療法を開始すべきか
[CQ 1-2]早期パーキンソン病の治療はL-ドパとL-ドパ以外の
薬物療法(ドパミンアゴニストおよびMAOB阻害薬)の
どちらで開始すべきか
資料CQ 1.治療アルゴリズムとPRISMA flow
第3章 CQ 2 運動合併症に対する治療について
[CQ 2-1]ウェアリングオフを呈する進行期パーキンソン病患者において
L-ドパ製剤にドパミンアゴニストを加えるべきか
[CQ 2-2]ウェアリングオフを呈する進行期パーキンソン病患者において
ドパミン附随薬(COMT阻害薬,MAOB阻害薬群,
イストラデフィリン,ゾニサミド)を加えるべきか
[CQ 2-2-1]ウェアリングオフを呈する進行期パーキンソン病患者において
COMT阻害薬を加えるべきか
[CQ 2-2-2]ウェアリングオフを呈する進行期パーキンソン病患者において
MAOB阻害薬を加えるべきか
[CQ 2-2-3]ウェアリングオフを呈する進行期パーキンソン病患者において
イストラデフィリンを加えるべきか
[CQ 2-2-4]ウェアリングオフを呈する進行期パーキンソン病患者において
ゾニサミドを加えるべきか
[CQ 2-3]ウェアリングオフを呈する進行期パーキンソン病患者において
脳深部刺激療法を行うべきか
資料CQ 2.治療アルゴリズムとDATの特徴とPRISMA flow
第III編 パーキンソン病診療に関するQ&A
第1章 診断,予後
[Q and A 1-1]レム睡眠行動障害,嗅覚低下,便秘はパーキンソン病の
診断に有用か
[Q and A 1-2]画像検査はパーキンソン病の診断に有用か
[Q and A 1-2-1]MRIはパーキンソン病の診断に有用か
[Q and A 1-2-2]MIBG心筋シンチグラフィはパーキンソン病の診断に有用か
[Q and A 1-2-3]ドパミントランスポーター(DAT)シンチグラフィは
パーキンソン病の診断に有用か
[Q and A 1-2-4]脳血流シンチグラフィはパーキンソン病の診断に有用か
[Q and A 1-2-5]経頭蓋超音波検査はパーキンソン病の診断に有用か
第2章 治療総論
[Q and A 2-1]L-ドパはドパミン神経の変性を促進するか
[Q and A 2-2]運動合併症の発現に影響する因子は何か
[Q and A 2-3]パーキンソン病の予後に影響を与える因子は何か
[Q and A 2-4]パーキンソニズムを出現・悪化させる薬物は何か
[Q and A 2-5]悪性症候群の予防・治療はどうするか
[Q and A 2-6]外科手術や全身状態の悪化に伴い絶食しなくてはならない
ときにどう治療するか
[Q and A 2-7]妊娠した場合,抗パーキンソン病薬はどのように調整するか
[Q and A 2-8]終末期を踏まえた医療およびケアはどうあるべきか
第3章 運動症状の治療
[Q and A 3-1]振戦の治療はどうするか
[Q and A 3-2]peak-doseジスキネジアの治療はどうするか
[Q and A 3-3]オン / オフの治療はどうするか
[Q and A 3-4]no on, delayed onの治療はどうするか
[Q and A 3-5]off period ジストニアの治療はどうするか
[Q and A 3-6]すくみ足の治療はどうするか
[Q and A 3-7]diphasic ジスキネジアの治療はどうするか
[Q and A 3-8]姿勢異常の治療はどうするか
[Q and A 3-9]嚥下障害の治療はどうするか
第4章 非薬物療法
[Q and A 4-1]手術療法の適応基準は何か
[Q and A 4-2]手術療法を考慮するタイミングはいつか
[Q and A 4-3]視床下核脳深部刺激療法(STN-DBS)と
淡蒼球内節脳深部刺激療法(GPi-DBS)の
使い分けはどうするか
[Q and A 4-4]運動療法は運動症状改善に有用か
[Q and A 4-5]教育,カウンセリング,食事,サプリメントなどの
非薬物療法は症状の進行予防や運動症状改善に有用か
第5章 非運動症状の治療
[Q and A 5-1]日中過眠の治療はどうするか
[Q and A 5-2]突発的睡眠の治療はどうするか
[Q and A 5-3]夜間不眠に対する治療はどうするか
[Q and A 5-4]レム睡眠行動障害の治療はどうするか
[Q and A 5-5]下肢静止不能症候群(むずむず脚症候群)の治療はどうするか
[Q and A 5-6]うつ症状の治療はどうするか
[Q and A 5-7]不安の治療はどうするか
[Q and A 5-8]アパシーの治療はどうするか
[Q and A 5-9]疲労の治療はどうするか
[Q and A 5-10]幻覚・妄想の治療はどうするか
[Q and A 5-11]衝動制御障害,ドパミン調節障害の治療はどうするか
[Q and A 5-12]認知症が合併した場合の薬物療法はどうするか
[Q and A 5-13]抗コリン薬はパーキンソン病患者の認知機能を悪化させるか
[Q and A 5-14]起立性低血圧の治療はどうするか
[Q and A 5-15]排尿障害の治療はどうするか
[Q and A 5-16]便秘の治療はどうするか
[Q and A 5-17]性機能障害の治療はどうするか
[Q and A 5-18]発汗発作の治療はどうするか
[Q and A 5-19]痛みの治療はどうするか
第6章 将来の治療などの可能性
[Q and A 6-1]磁気刺激,修正型電気痙攣療法は症状改善に有効か
[Q and A 6-2]細胞移植は症状改善に有用か
[Q and A 6-3]遺伝子治療は症状改善に有用か
索引
正誤表
開く
本書の記述の正確性につきましては最善の努力を払っておりますが、この度弊社の責任におきまして、下記のような誤りがございました。お詫び申し上げますとともに訂正させていただきます。




